Non è una sorpresa che gli atleti soffrano spesso di dolore alla spalla, dato che è l’articolazione con la maggiore ampiezza di movimento del corpo e quindi spesso sottoposta a stress o sollecitazioni eccessive.
In genere, un atleta può provare dolore alla spalla a causa di sforzi eccessivi e ripetuti, per un movimento eseguito non correttamente o eventualmente per un trauma. Questo tipo di infortunio si può verificare praticando sport a rischio come calcio, rugby, pallavolo e tennis, oppure semplicemente allenandosi in palestra.
Quali sono gli sport che sovraccaricano di più la spalla?
Gli sport “overhead”, meglio noti come sport di lancio (tennis, pallavolo, baseball…) sono quelli che portano più spesso ad un sovraccarico funzionale della spalla. Il sovraccarico può manifestarsi inizialmente con il dolore durante il gesto atletico ma a lungo andare, se non curato correttamente, può portare a vere e proprie lesioni tendinee.
Quali sono le condizioni dolorose di spalla più frequenti tra gli sportivi?
Negli sport da contatto come il rugby o il calcio i problemi sono spesso causati da traumi. Ad esempio le lussazioni e le fratture sono molto frequenti. Negli sport “overhead” invece le condizioni dolorose interessano più frequentemente la capsula e i tendini della cuffia dei rotatori.
Come prevenire patologie di spalla tra gli sportivi?
Per chi pratica sport, soprattutto in ambito professionistico, è particolarmente importante guarire completamente e velocemente, in modo da poter tornare il prima possibile a praticare il proprio sport.
La prevenzione si basa principalmente sul miglioramento della funzionalità e sulla corretta dinamica del gesto atletico. Un lavoro di preparazione e di riscaldamento specifico di alcuni gruppi muscolari (scapolo-toracici, cuffia dei rotatori, lombo-pelvici), esercizi di propriocezione per aumentare il controllo neuro-muscolare dell’articolazione e lo stretching capsulare sono alla base per ridurre al minimo il rischio di infortunio. Ad esempio si tende a lavorare sul movimento principale che viene eseguito nel corso dell’attività agonistica che può essere la schiacciata per il pallavolista o il servizio per il tennista, al fine di ottenere una performance che con il minor sforzo porti al massimo dei risultati e al minor rischio possibile di alterare la struttura.
Infortuni o traumi importanti alla spalla possono incidere pesantemente nella qualità di vita della persona e nella carriera di un atleta, per questo motivo è bene essere informati e farsi trattare dai migliori specialisti del campo.
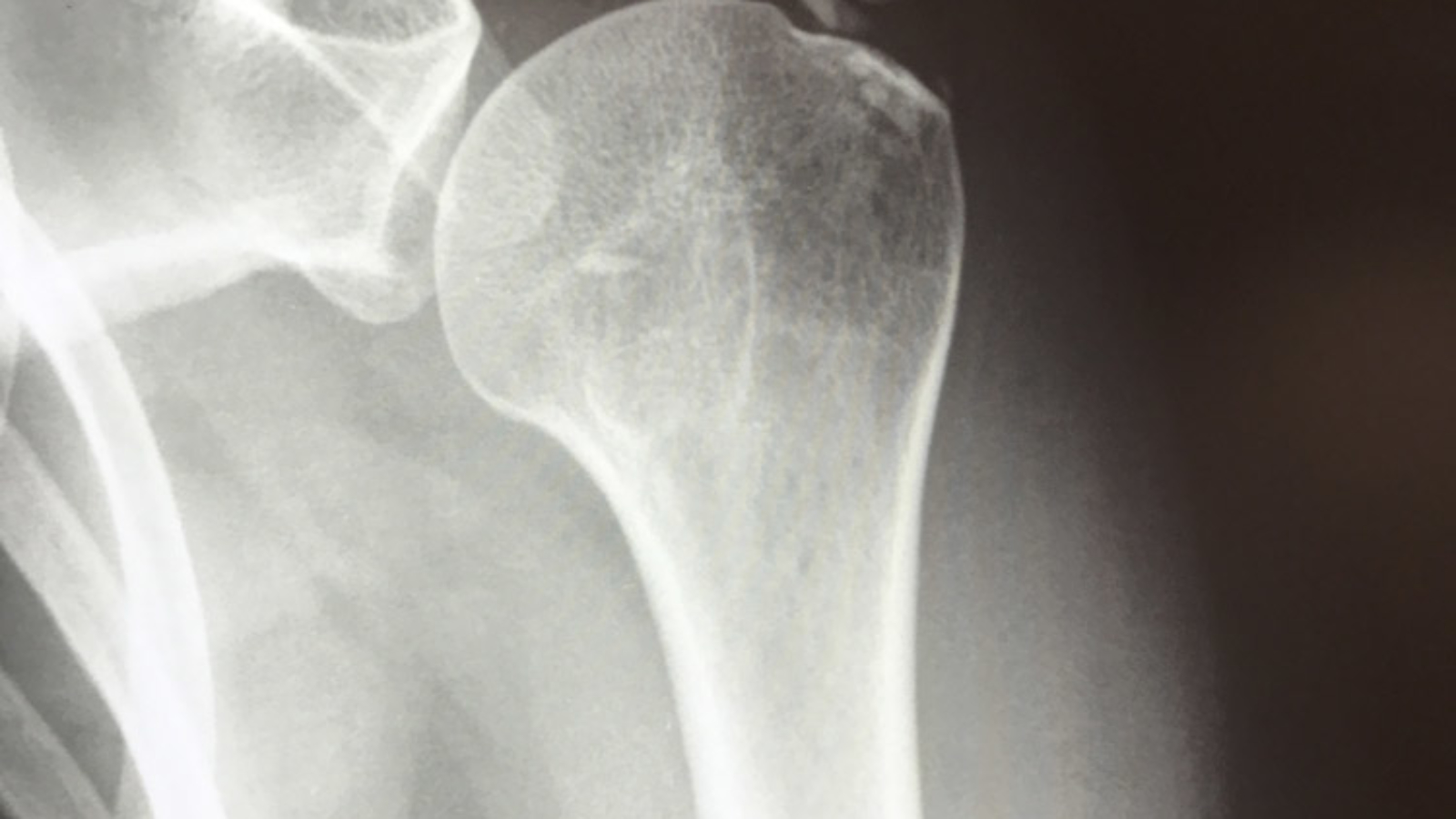
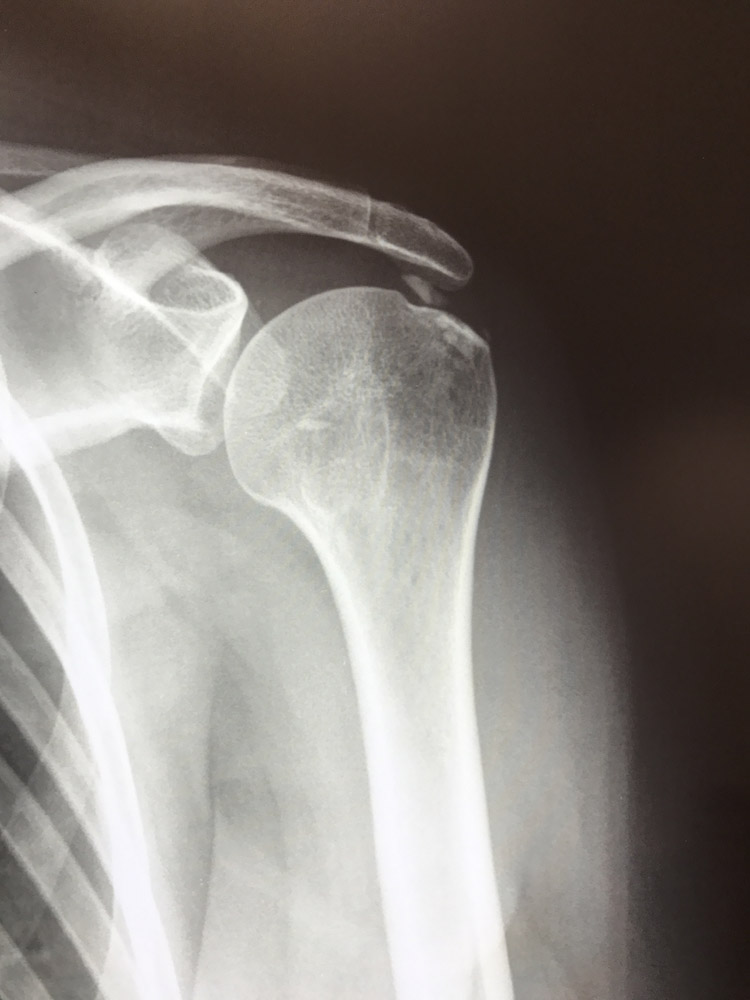
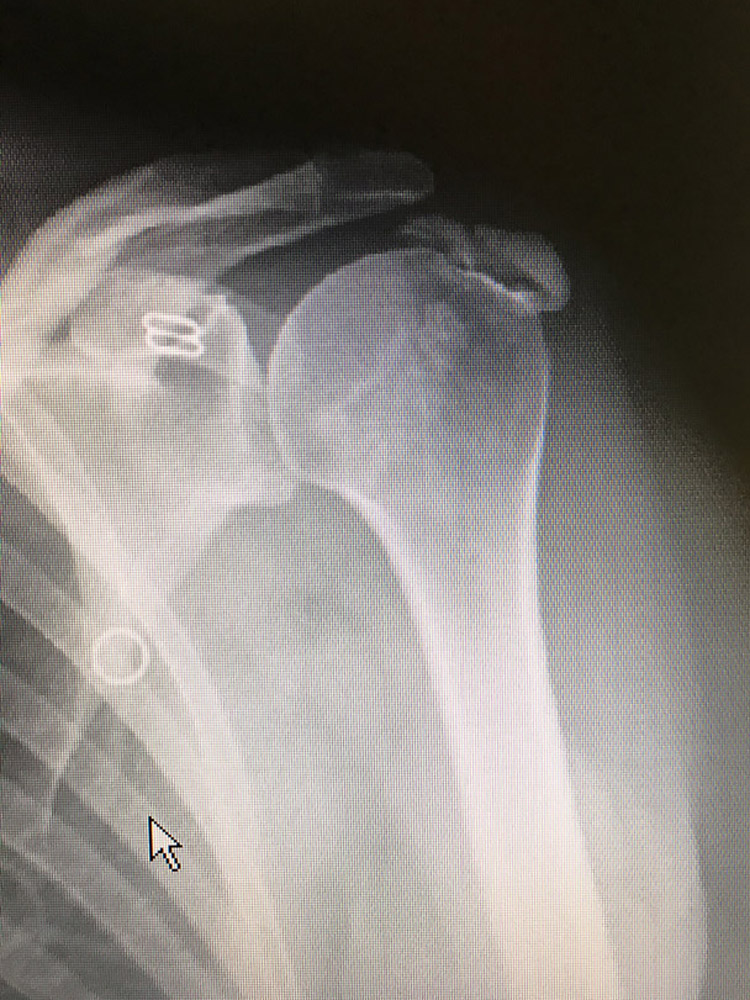
Per una corretta diagnosi sono necessarie delle indagini diagnostiche (Radiografia e Risonanza Magnetica) ed una visita accurata da parte dello specialista ortopedico. Il trattamento delle patologie della spalla è molto spesso di tipo conservativo e prevede un programma riabilitativo associato a volte ad un ciclo infiltrativo. Sarà quindi compito dello specialista ortopedico individuare la migliore strategia di trattamento a seconda della patologia.